Allgemeines und Bildgebung
Beim Morbus Perthes handelt es sich um ein Erkrankung des kindlichen Hüftkopfes. Auf dem Boden einer Durchblutungsstörung kommt es zu einem Absterben (Nekrose) der Epiphyse und einem allmählichem Wiederaufbau. Die Epiphyse ist der Teil des Kopfes, der oberhalb der Wachstumsfuge liegt und den Hauptdruckkräften im Hüftgelenk ausgesetzt ist. Bei ungünstigem Verlauf der Erkrankung kommt es zu einer bleibenden Vergrößerung des Hüftkopfes mit Abflachung der Epiphyse (Pilzhutform, mushroom-hat – Perthes, Waldenström), so dass ein vorzeitiges Hüftverschleißleiden im 4. bis 5. Lebensjahrzehnt droht.
Die Durchblutungsstörung wurde durch Szintigraphie gesichert, einem bildgebenden Verfahren der Nuklearmedizin (Conway, 1993). Heute erlaubt eine Kernspinuntersuchung (MRT) mit Kontrastmittel, das Ausmaß der Störung zu bestimmen, und mit wiederholten Untersuchungen läßt sich die Wiederkehr der Durchblutung verfolgen (Kim et al., 2016).
Abgesehen von seltenen Störungen im Gerinnungssystem (z. B. Thrombophilie und Hypofibrinolyse) ist die Ursache der Durchblutungsstörung weiterhin unklar. Deshalb gibt es auch keine kausalen Therapieansätze oder Maßnahmen zur Vorbeugung.
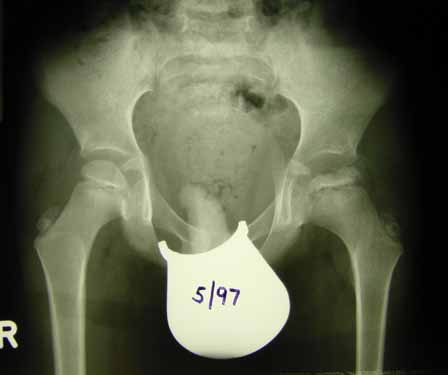
Abb. 1: Auf dieser Röntgenaufnahme des Beckens erkennt man einen normal ausgebildeten rechten Hüftkopf (vom Betrachter aus gesehen in der linken Bildhälfte). Beim gegenseitigen Hüftkopf ist die Epiphyse deutlich abgeflacht, unregelmäßig verdichtet und wellig konturiert. Man spricht von einer Nekrose. Es handelt sich um einen akuten Morbus Perthes links (s. a. Abb. 3).
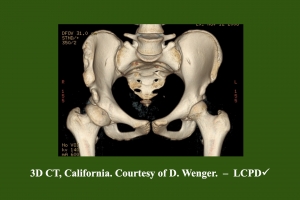
Abb. 2: 3D-Computertomographie nach Ausheilung eines rechtsseitigen M. Perthes. Die Vergrößerung und pilzförmige Deformierung des Hüftkopfes springt ins Auge. Die Trochanterspitze steht fast auf Höhe der Gelenklinie. Eine leichte Beckenasymmetrie und Unregelmäßigkeiten am re. Beckenkamm weisen auf eine Behandlung mittels Salter-Osteotomie. Welches Endergebnis ist n. Stulberg zu erwarten?
Die Krankheit wurde im Jahr 1910 gleichermaßen von Arthur Legg aus Boston, USA, dem Franzosen Jacques Calvé und Georg Perthes aus Tübingen beschrieben. Im Englischen deshalb auch die Bezeichnung Legg-Calvé-Perthes‘ Disease (LCPD).
Genau genommen erfolgte die Erstveröffentlichung bereits im Jahr zuvor durch den Schweden Henning Waldenström, und zwar sehr detailliert. Mit seiner Vermutung einer umschriebenen Tuberkulose lag er allerdings nicht richtig. Kein Makel – die Ätiologie ist bis heute nicht bekannt.
Der Morbus Perthes betrifft Jungen vier- bis fünfmal häufiger als Mädchen. Bei Mädchen verläuft er meist schwerer (wahrscheinlich mit dem früheren Verschluß der Y-Fuge und der geringeren biologischen Plastizität der Pfanne zusammenhängend). Die Erkrankung tritt in ca. 20% der Fälle beidseits auf. Sie kommt zwischen dem 2. und 12. Lebensjahr vor, mit einer Häufung zwischen 5 und 7 Jahren. Oft wird in der Vorgeschichte ein Sturz oder eine sonstige banale Verletzung erwähnt. Die meisten Kinder klagen über leichte bis mittelstarke Schmerzen in der Leiste und im Oberschenkel, oft bis zum Knie ausstrahlend. Manchmal besteht das erste Anzeichen in einem leichten Hinken. Im weiteren Verlauf treten Bewegungseinschränkungen im betroffenen Hüftgelenk auf. Besonders das Abspreizen und die Innenrotation des Beines sind eingeschränkt. Der Oberschenkel der betroffenen Seite kann dünner als auf der Gegenseite werden, weil die Muskulatur weniger beansprucht wird (Muskelatrophie).
Röntgenaufnahmen sollten als sog. Beckenübersicht und seitlich in Lauenstein-Position (frog leg lateral), d. h. in Hüftbeugung und -abspreizung) angefertigt werden. So kann die Ausdehnung der Nekrose bestimmt (nach Catterall Einteilung in Gruppe 1 – 4) und das Stadium im Krankheitsverlauf festgelegt werden: nach Waldenström (1922/23) I Initialstadium, Verdichtung, II Fragmentation, III Reparation, reossification, IV Heilung (nach Wachstumsende), definite stage.
Aktuell wird großer Wert auf die Anwendung der modifizierten Elizabethtown Klassifikation gelegt mit Einteilung in die Substadien Ia und Ib, IIa und IIb, IIIa und IIIb sowie IV (https://perthesdisease.org/publicprotocols/ Miscellaneous). Es ergeben sich daraus Konsequenzen für eine frühe OP zum Erhalt des Containments – noch vor Ablauf des 1. Jahres (Joseph et al., 2003)! Sankar et al. (2020) sahen nach proximaler Femur-Varus-Osteotomie (PFO) in den Substadien Ia und Ib eine deutliche Verkürzung des Krankheitsverlaufs durch teilweises bis vollständiges Überspringen des Fragmentationsstadiums (fragmentation bypassing).
Inzwischen hat die Kernspin-/Magnetresonanz-Tomographie (MRT) Bedeutung für die Diagnostik erlangt. Sie erlaubt eine Früherkennung mit Abschätzung der Perfusionsstörung und ein Monitoring des Containments (cf. Krankheitsverlauf).
Zum Verständnis: Wie erklärt sich der Name modifizierte Elizabethtown Klassifikation? Der Begriff wurde von B. Joseph et al., 2003 geprägt, indem Bezug auf eine Vereinfachung der Waldenström-Klassifikation genommen wurde, die von T. Canale et al. aus Elizabethtown, Kentucky, USA, 1972 publiziert worden war (s. u. Literatur). Terry Canale ist seit Jahrzehnten (Mit-)Herausgeber des berühmten amerikanischen Lehrbuches für Orthopädie: Campbell’s Operative Orthopaedics – „the bible of orthopaedic surgery“ (https://www.campbell-foundation.org/publications/Campbells-Operative-Orthopaedics/).
Benjamin Joseph et al. sind in Manipal, Indien, tätig und in der Kinderorthopädie bekannt, inzwischen auch mit einem Lehrbuch. Insofern wäre es nicht verwunderlich, wenn Kundige irgendwann statt von modifizierter Elizabethtown Klassifikation von „Manipal-Klassifikation“ sprechen würden …
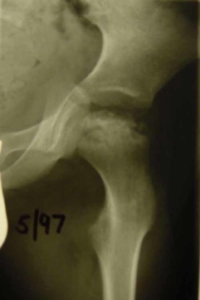
Abb. 3: Zusätzlich zur Beckenübersichtsaufnahme ist eine seitliche Röntgenaufnahme bei ca. 70° Beugung und ca. 50° Abduktion erforderlich (nach Lauenstein, Hamburger Chirurg), um das Ausmaß der Nekrose und die Formveränderungen des Hüftkopfes in beiden Ebenen zu erkennen. Hier liegt eine vollständige Nekrose und ein beginnendes Reparationsstadium vor (IIIa).
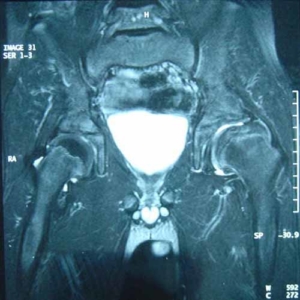
Abb. 4: Kernspintomographie des Beckens, mittlere Schicht. Morbus Perthes li. Eindellung des vergrößerten li. Hüftkopfes durch den Pfannenerker. „Entdachung“ durch seitliches Auswandern (migration, extrusion) unter Anhebung der Gelenklippe (Labrum): drohender Containmentverlust.